LA CRISE SANITAIRE ET SES EFFETS
- Accueil
- Crise sanitaire
En 2021, alors que l’Assurance Maladie poursuivait son combat contre l’épidémie du Covid-19, elle a aussi remplit l’ensemble de ses missions de service public.
La plateforme Contact Tracing, créée en 2020 pour casser la chaîne de contamination, est toujours
active en 2021 et a d’ailleurs été renforcée avec un recrutement massif.
Les CPAM de la Seine-Maritime sont toujours en charge du pilotage régional de ce dispositif et un
travail collecif s’est instauré avec les différents acteurs dont l’Agence Régionale de Santé dans une
logique de conconstruction des solutions permettant de lutter au mieux contre la propagation du
virus.
Les organisations ont évolué afin de s’adapter au mieux à la progression de l’épidémie.
dossier
Le contact tracing et ses évolutions
L’année 2021 a été marquée par une circulation active du virus et notamment une 6ème vague sans précédent et par conséquent, la poursuite du Contact Tracing, mission confiée à l’Assurance Maladie par les pouvoirs publics depuis la sortie du premier confinement.
Les équipes ont dû s’adapter et faire preuve d’une grande agilité pour maîtriser les changements réguliers de procédures en lien avec les orientations qui se sont adaptées à l’évolution de la situations. Ainsi les pouvoirs publics ont revu à plusieurs reprises, en prenant en compte l’avis des experts scientifiques, la stratégie de dépistage des cas contacts, les durées et modalités d’isolement des patients atteints de la Covid-19 et des personnes cas contacts. De nouveaux services ont été proposées comme la visite d’infirmiers libéraux à domicile, dont la promotion était effectuée par les traceurs . Par ailleurs, les traceurs ont intégré dans leur discours les éléments relatifs à la stratégie vaccinale.
Sur la gestion de l’activité, les pics épidémiques étaient synonymes de flux tendus nécessitant en moyenne 90 agents par jour en Seine-Maritime, 7 jours sur 7, de 08h30 à 18h00. La régionalisation de l’activité a été un atout majeur dans la bonne gestion des situations.
Néanmoins, la 6ème vague, au regard du nombre de patients contaminés chaque jour, a nécessité de revoir nos modalités de fonctionnement. Une gestion davantage automatisée a été mise en place en décembre 2021 avec un système de SMS et de procédures dématérialisées à destination des patients atteints de la COVID et disposant d’un numéro de téléphone portable. Les équipes ont ainsi pu concentrer leur activité sur les appels téléphoniques des patients confirmés positifs à la Covid (P0) et des cas contacts pour lesquels nous n’avions pas de numéro de téléphone portable et sur les appels entrants des personnes qui avaient besoin d’être accompagnées dans la compréhension des recommandations sanitaires et des démarches à effectuer.
L’implication, le professionnalisme, la solidarité et l’esprit d’équipe de tous les acteurs du Contact tracing ont été des facteurs de réussite certains !
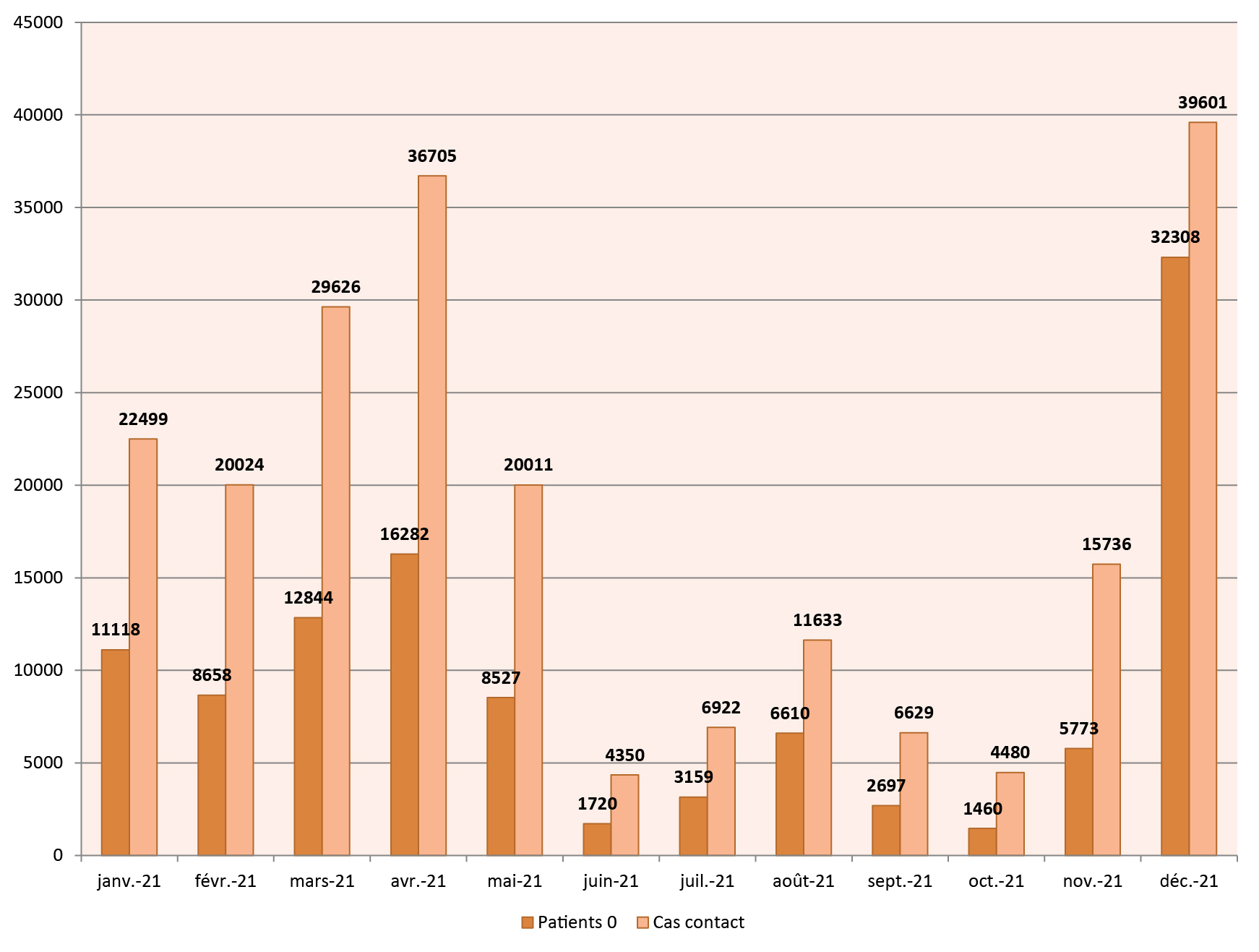
EVOLUTION DU NOMBRE DE PATIENT P0 EN SEINE-MARITIME
LA PLATEFORME D'ENTRAIDE CONTACT TRACING
En avril 2021, la plate-forme d’Entraide Contact Tracing a été mise en place dans le cadre d’une expérimentation. Sa vocation première était de venir en aide des autres plates-formes contact tracing sur le plan national.
Cette PECT, pilotée par la CPAM du Calvados, était implantée sur Rouen et sur Dives sur Mer à hauteur de 50 positions par jour. Essentiellement composée d’intérimaires travaillant de 12h à 19h30, la PECT a rempli l’ensemble des objectifs et a répondu aux attendus.
Compte tenu de l’évolution des procédures vers davantage de dématérialisation et après avoir permis une gestion optimale des pics épidémiques, les missions de la PECT ont pris fin le 30 novembre pour laisser la place à des agents intégrés pleinement dans les PFCT du 76 et du 14 afin de constituer des plateaux de type Phare.
D’ailleurs, cette organisation a permis de venir en aide à La Réunion lors des épisodes cycloniques.
À lire aussi
Cliquez sur les faits marquants pour les déployer
-
Rouen a été la première ville qui a débuté la vaccination en Normandie, notamment avec la vaccination des professionnels de santé du CHU de Rouen, et ce, dès le 4 janvier 2021.
Un an plus tard, ont été réalisées en Seine-Maritime depuis le début de la campagne :


Pour assurer un accès facilité des Seinomarins à la vaccination et permettre au plus grand nombre de bénéficier d’une couverture vaccinale en primo-vaccination ou en rappel, de nombreux dispositifs ont été déployés sur l’ensemble du territoire :
Début janvier 2021 : ouverture aux publics prioritaires (EHPAD, PS + de 50 ans…)
Mi- janvier 2021 : ouverture aux plus de 75 ans
31 mai 2021 : ouverture à tous les adultes
15 juin 2021 : ouverture aux mineurs de 12 à 17 ans
Décembre 2021 : ouverture à tous les enfants à partir de 5 ans
Assez rapidement, 10 sites ont permis de répondre à la demande :
- CHU de Rouen (Bâtiment Aubette)
- CH de Le Petit Quevilly
- Cabinet médical des Carmes -> Halle aux Toiles
- Salle des Fêtes de Sotteville les Rouen
- Salle des Hâlettes à Duclair
Puis : Clinique Hemera Yvetot, Salle Léo Lagrange Barentin, CHU de Bois-Guillaume.
Ces centres ont fermé ou changé de gestionnaire au gré des vagues de vaccination pour s’adapter au mieux aux besoins de la population et des professionnels de santé.
Aussi, pour protéger la population de la métropole rouennaise contre la Covid-19, un groupement de partenaires composé du CHU de Rouen, de professionnels de santé libéraux, de la Métropole Rouen-Normandie et du SDIS 76, ouvre le Vaccin’Arena jeudi 8 avril.

Cette année 2021 a notamment été marquée par la mise en place des campagnes de vaccination Covid. Pour accompagner les professionnels mobilisés, l’Assurance Maladie a été, et est encore aujourd’hui un partenaire assidu. Les équipes Frais de Santé (Prestations et CIS) des CPAM de la Seine-Maritime se sont adaptées aux diverses évolutions liées à la facturation et ont ainsi pu orienter les professionnels (traitement des facturations et réclamations). Les CIS ont été les principaux interlocuteurs quant à l’utilisation du service en ligne VaccinCovid et ont également fait la promotion du déploiement de la eCPS. Les équipes du DAPS ont apporté leur expertise sur les cadres règlementaires autour de cette campagne de vaccination et s’adressaient essentiellement aux porteurs de Centre. Cela a relevé d’un travail en étroite collaboration avec nos partenaires de l’ARS.
Un temps d’échange hebdomadaire a été mis en place très rapidement. Cette instance départementale, qui réunis les principaux acteurs de l’Assurance Maladie mobilisés sur le sujet (Agents de Direction, Responsables de services, et Techniciens) a permis de partager sur les difficultés rencontrées, et mettre en commun nos ressources pour trouver les solutions adaptées. C’est également l’opportunité d’assurer une veille règlementaire.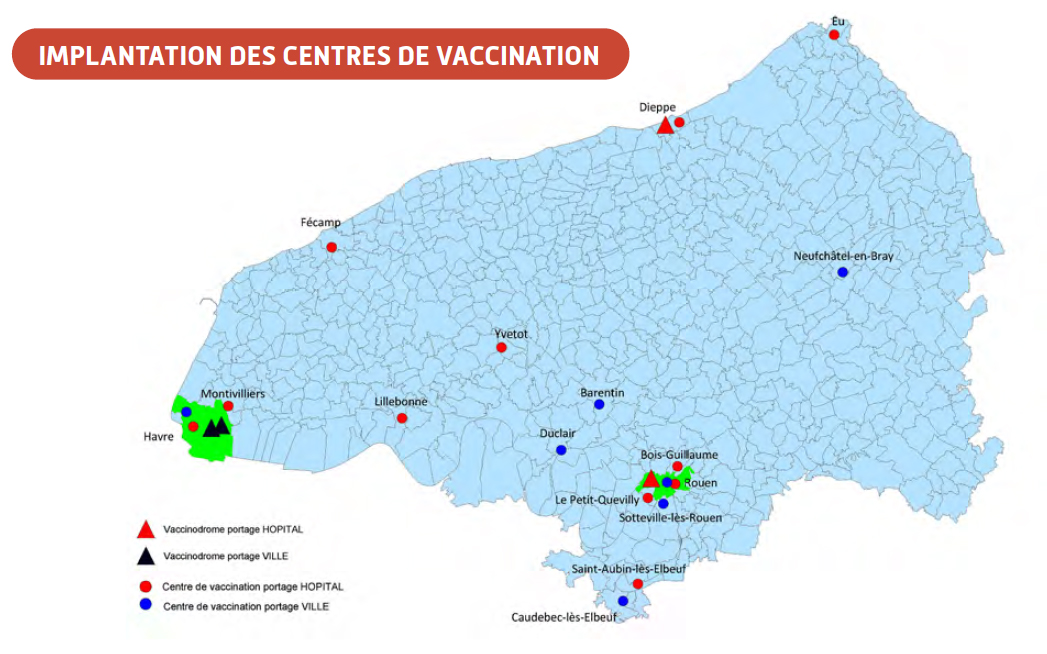
UN RÔLE D'AIDE A LA DECISION DES ACTEURS : CONNAÎTRE LES ENJEUX LOCAUX ET LES RENDRE LISIBLE
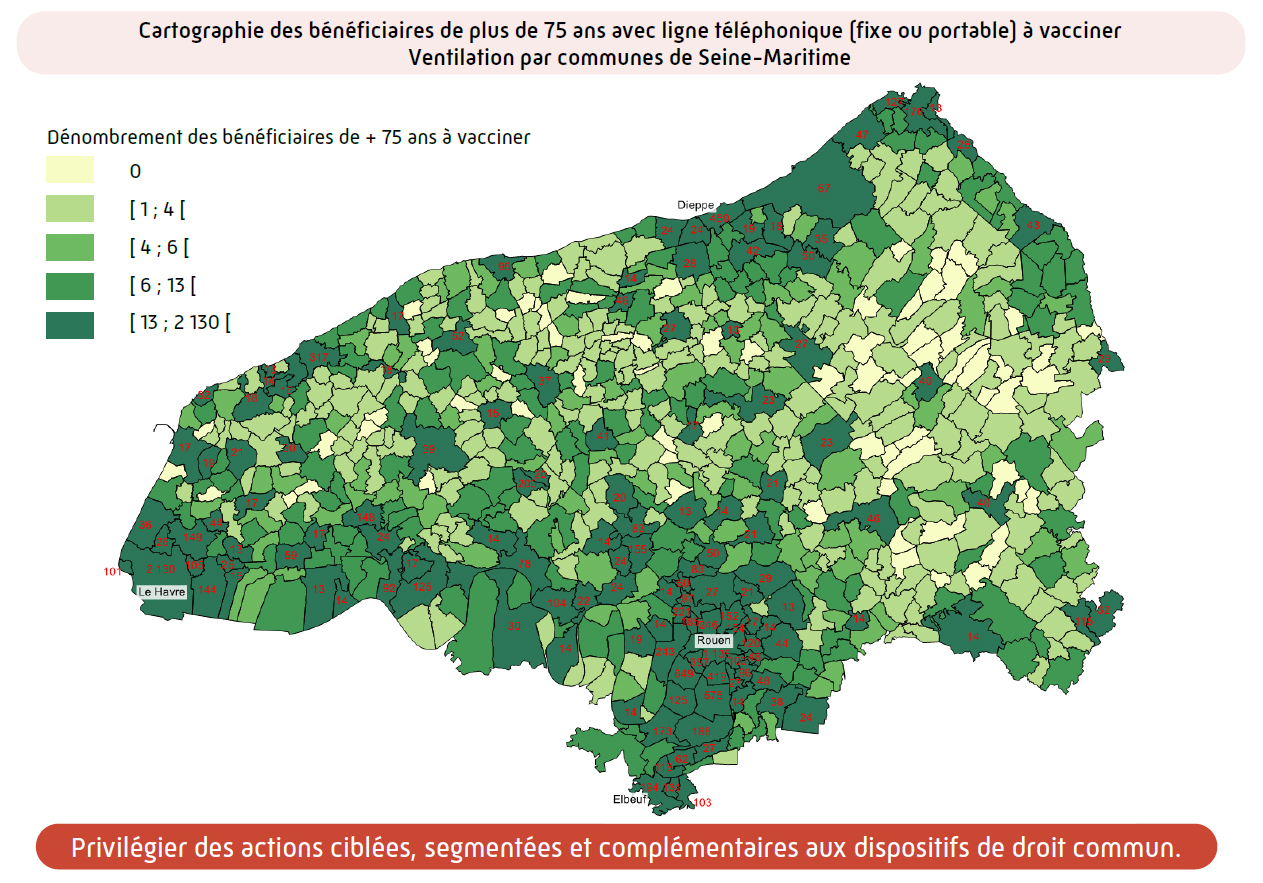
Les CPAM de la Seine-Maritime ont mené des travaux préparatoires et d’analyse territoriale pour dresser une photographie populationnelle et géographique des publics à accompagner. Ces analyses chiffrées des populations non vaccinées ont notamment permis de :
- prioriser les bassins de vie, communes et quartier d’intervention ;
- prioriser les populations les plus à risques et cumulant plusieurs facteurs d’isolement, d’éloignement et de fragilités (bénéficiaires de la complémentaire santé solidaire, de l’aide médicale de l’État, de l’allocation aux adultes handicapés, sans médecins traitant, en écart de soins, avec soins à domicile …) ;
- identifier les zones de proximité entre ces zones géographiques et ces populations avec les centres, officines et professionnels vaccinateurs ;
- séquencer les campagnes d’ « Aller vers » pour mailler le territoire dans son intégralité.

UNE PARTICIPATION ACTIVE DES CAISSES D’ASSURANCE MALADIE AU PILOTAGE COLLECTIF ET À LA MISE EN PLACE DES PLANS D’ACTIONS COORDONNÉS AVEC LES AGENCES RÉGIONALES DE SANTÉ (ARS)
- Participer aux orientations coordonnées avec les agences régionales de santé (ARS) et les préfectures ;
- Impliquer les professionnels de santé, médecins traitants, infirmiers libéraux, pharmaciens, centres de vaccination et transporteurs pour mieux les informer sur les différents dispositifs, renforcer le maillage territorial, établir des passerelles et lever les freins éventuels ;
- Définir des plans d’actions coordonnés avec les professionnels de santé vaccinateurs et les collectivités pour organiser des stands d’information et de vaccination au plus près des personnes fragiles et/ou isolées et notamment au coeur des quartiers ;
- Se coordonner avec les communautés professionnelles territoriales de santé (CPTS) pour l’organisa-tion des actions ;
- Organiser des actions de vaccination par les centres d’examens de santé (CES) et des centres médicosociaux gérés par les caisses d’assurance maladie ;
- Mobiliser des acteurs locaux et des associations, notamment grâce aux conventions nationales et locales et aux relations de confiance préétablies.

LES OPERATIONS ALLER-VERS DE LA MISSION ACCOMPAGNEMENT SANTÉ
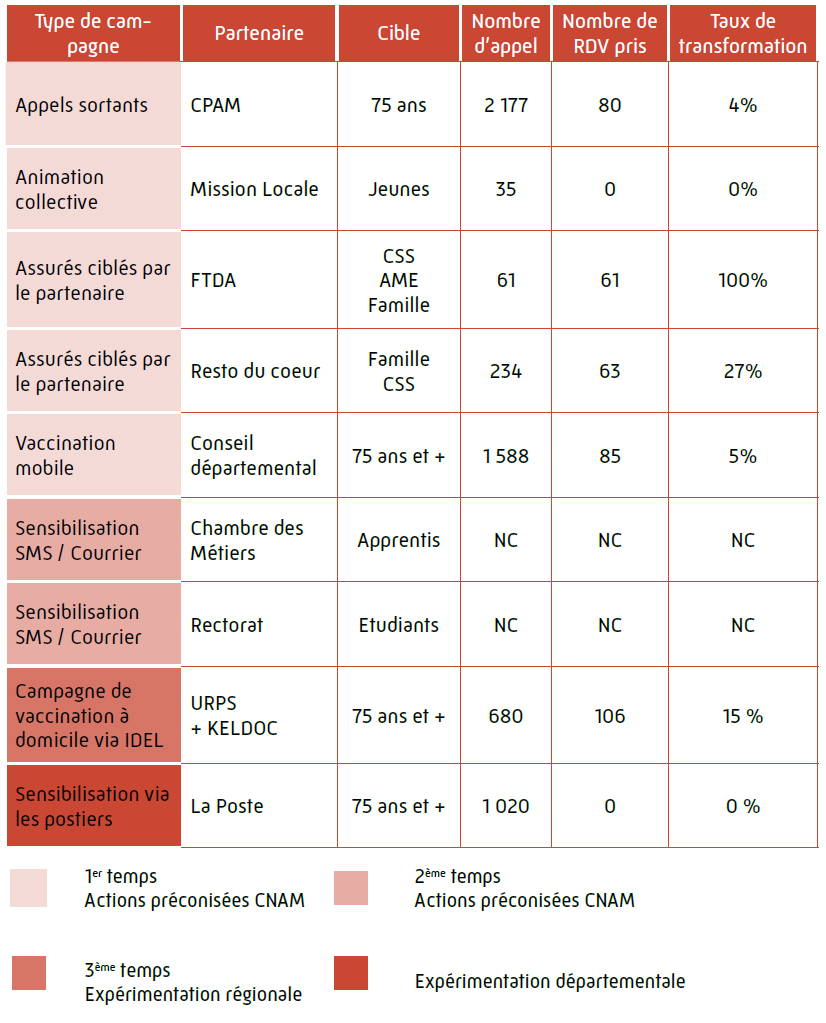
LA VACCINATION À DOMICILE DES PLUS DE 80 ANS PAR LES INFIRMIER(E)S DIPLÔMÉ(E)S D’ETAT LIBÉRAL (IDEL) EN SEINE-MARITIME
La plateforme "Vaccinons nos aînés" :
- 3 téléopératrices avec un roulement sur 2 téléopératrices par jour qui travaillent du lundi au dimanche de 9h à 18h
- Elles recherchent une IDEL pour les patients souhaitant se faire vacciner à domicile
- La recherche s’effectue par l’outil FASILIDEL.
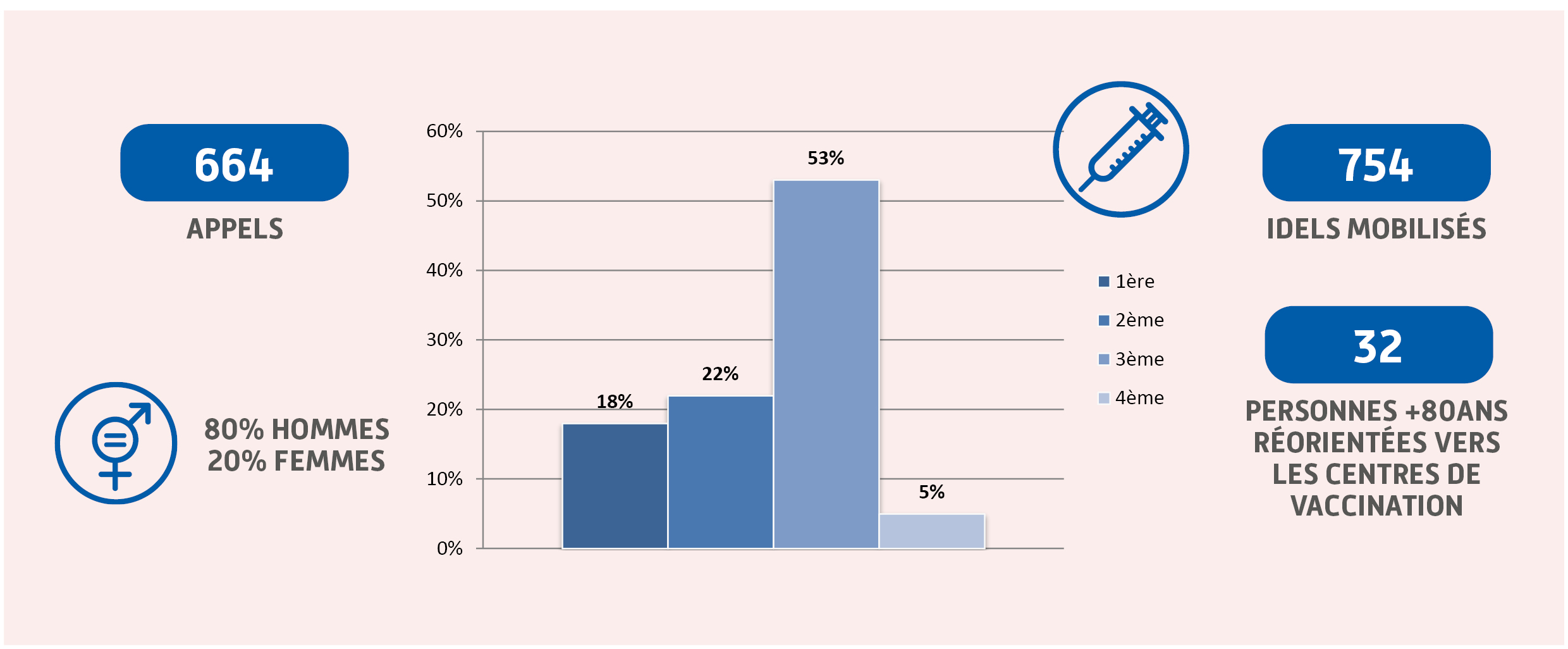
SUIVI MÉDICAL DES MALADES ISOLÉS À DOMICILE PAR LES INFIRMIER(E)S DIPLÔMÉ(E)S D’ETAT LIBÉRAL (IDEL)
Dès octobre 2021, l’Assurance Maladie poursuit ses opérations « Aller vers » destinées aux personnes de 80 ans et plus ; l’opération « vaccinons nos ainés » qui ne sont pas encore vaccinées contre la Covid, alors même que leur âge constitue un très haut risque de forme grave, d’hospitalisation et de décès.
Ces actions s’appuient sur les infirmiers prodiguant des soins à domicile auprès de ces personnes âgées (soins en cours ou très récents). Ce dispositif revêt un caractère innovant en Normandie en partenariat avec l’ Union Régionales de Professionnels de Santé (URPS) de Normandie, le Ministère de la santé, l’Agence Régionale de Santé et l’Assurance Maladie.
En effet, la région Normandie a développé un programme de sensibilisation et de prise de rendez-vous pour les assurés de plus de 80 ans, adapté au contexte épidémique et à la stratégie de lutte anti Covid-19.
A fin 2021, 106 appels ont été traités par la plateforme de l’URPS pour une mise en relation avec des IDEL.
Près de 700 appels ont été réalisés pour les conseillers MISAS sur cette seule action.
LA PRISE EN CHARGE DES COVID LONGS
Un tableau de maladie professionnelle n°100 « Affections respiratoires aigües liées à une infection au SARS-CoV2 » a été adopté par le Décret n° 2020-1131 du 14 septembre 2020.
Ce tableau permet, en l’état, d’engager l’instruction des déclarations de maladies professionnelles pour tous les assurés affiliés au régime général (ou à la MSA) et bénéficiant du régime des AT/MP.
Une modification législative est intervenue par la Loi de finances rectificative pour 2020 n° 2020-935 du 30 juillet 2020, permettant aux professionnels de santé libéraux mentionnés au code de santé publique de bénéficier du dispositif.
Le tableau implique, pour la caractérisation médicale, de disposer :- d’une confirmation du diagnostic COVID,
- d’un niveau de gravité traduit par le recours à l’oxygénothérapie ou toute autre forme d’assistance ventilatoire.
Les investigations administratives des demandes de MP sont faites conformément aux instructions de la CIR-22/2019 avec les spécificités suivantes :
- gestion par questionnaire victime et employeur et/ou enquête.
Dans tous les cas, aucune étude de poste ou déplacement sur site n’est autorisée sur ce tableau de MP.
A la fin de l’instruction, si le dossier relève d’un envoi au CRRMP, celui-ci n n’est pas transmis au CRRMP de la région concernée mais au CRRMP-COVID (adossé à la DRSM Ile-de France).Au cours de l’année 2021, le pôle MP a instruit :12 demandes pour la CPAM Rouen-Elbeuf-Dieppe.
L'Assurance maladie considère trois situations justifiant d'une prise en charge en ALD :
Après la phase aiguë de l’infection, certaines situations en lien avec le Covid-19 justifient d’une prise en charge en ALD, c’est-à-dire de 100% des frais de santé, lorsque les patients souffrent de complications extrêmement invalidantes, qui entraîneront sur le long terme des surcoûts importants. Il s’agit tout d’abord des patients présentant une pathologie imputable au Covid-19 et remplissant les critères d’admission dans la liste des ALD, par exemple, une insuffisance respiratoire sur fibrose pulmonaire ou un accident vasculaire cérébral.
Ensuite, ce sont des patients avec une pathologie chronique préexistante dont l’aggravation est imputable au Covid-19 et remplissent les critères d’admission dans la liste des ALD, comme l’insuffisance respiratoire sévère ou l’insuffisance rénale.
Enfin, sont éligibles les patients présentant des séquelles de pathologies non directement imputables au Covid-19 mais résultant de sa prise en charge, telles qu’une neuromyopathie de réanimation ou des lésions myocardiques de stress type Takotsubo.INDEMNISATION DES ARRÊTS DE TRAVAIL MALADIE
Afin de limiter la circulation du virus, le gouvernement a poursuivi la mise en place de mesures successives en matière d’indemnisation des arrêts de travail en lien avec la crise sanitaire. En sus des actions menées en 2020, une attention particulière dans la gestion des arrêts Covid s’est concrétisée par :
- la poursuite du développement du service de déclaration en ligne d’arrêts de travail « declare.ameli.fr », incluant de nouvelles possibilités d’autodéclarations pour les assurés (TS, TI, PS/PL) et pour les employeurs ;
- la prise en charge de l’intégralité des injections des arrêts de travail au niveau national par la CPAM du Vaucluse.
La proportion des arrêts dérogatoire a représenté 12% de la charge globale des arrêts Maladie
sur l’année 2021 pour la CPAM Rouen-Elbeuf-Dieppe.
Les équipes départementales des Revenus de Remplacement se sont fortement mobilisées pour assurer auprès de nos assurés un traitement de qualité.
En parallèle de la gestion habituelle du versement des indemnités journalières maladie hors Covid, une organisation dédiée aux arrêts liés à la Covid a été mise en place avec :- Une équipe spécialisée sur l’activité (traitement des sollicitations, traitement des rejets d’injections et supervision) ;
- Une forte implication des services en capacité d’apporter une entraide, notamment des agents du service Brigade Contact Tracing et de la Relation Clients ;
- L’embauche de ressources temporaires non pérennes sous la forme de contrats de travail à durée déterminée ou intérimaires ;
- Le recours ponctuel à un dispositif national piloté par la CNAM permettant d’obtenir des renforts sur le traitement des indemnités journalières à partir de plates-formes spécialisées (Phare IJ et Task-force IJ).
NOUVEAU CANAL DE RENDEZ-VOUS
Depuis mai 2020, un nouveau canal de rendez-vous téléphonique a été mis en place ainsi qu’un site de dépôt de documents pour favoriser l’envoi de pièces justificatives ou dossiers sans faire déplacer les assurés.
Le RDV téléphonique, ce nouveau canal de contact à promouvoir… Comment positionner le RDV téléphonique par rapport aux autres canaux ? Le tracer correctement dans Medialog+ ? Ou encore l’articuler avec le RDV physique et les appels préparatoires. Cet article, sous forme de questions / réponses, vise à répondre aux nombreux questionnements des caisses sur les RDV téléphoniques. En propos liminaire, soulignons que le RDV téléphonique est un canal à part entière qu’il convient de promouvoir. Certes, l’offre n’est pas encore disponible via le compte. Il faudra attendre novembre 2022 pour cela. Mais elle est accessible depuis Medialog+, c’est-à-dire à la main des agents de PFS, des emails, du back office, et de l’accueil. Rappelons enfin que pour les caisses, la part des RDV téléphoniques doit peser pour au moins 10%.
RDV physique versus RDV téléphonique ?
Quand proposer l’un ou l’autre ?
Le RDV téléphonique cible en priorité les personnes peu à même de se déplacer en accueil, ou les situations ne requérant pas de déplacement. Il peut également être aussi vu comme une offre attentionnée et rapide, évitant des transferts de demandes en niveau 2. Ainsi, plutôt que de renvoyer une demande en back office, l’agent positionne un RDV téléphonique à un assuré, lequel accueille très majoritairement avec satisfaction cette formule qui demande peu de temps et aucun déplacement. Pour le reste, le RDV téléphonique, comme son homologue physique, reste le moyen idéal pour traiter les dossiers complexes ou solutionner une situation difficile. Chaque caisse met en place actuellement différemment cette offre de RDV téléphonique, mais la dynamique est lancée très positivement dans de très nombreuses caisses.DISPOSITIF D’INDEMNISATION DE LA PERTE D’ACTIVITÉ (DIPA)
Afin de préserver les capacités du système de santé dans la durée, le Gouvernement a décidé de mettre en place un dispositif exceptionnel d’accompagnement économique des professionnels libéraux confrontés à la crise.
L’aide visait à garantir pour chaque professionnel de santé libéral conventionné, connaissant une baisse d’activité, la perception d’une aide lui permettant de faire face à ses charges.
Les professionnels de santé seino-marins ont bénéficié de trois vagues du dispositif depuis mars 2020 (DIPA 1, 2 et 4).
Le DIPA 1 correspondat à la période du confinement de mars à juin 2020 était destiné à l’ensemble des professionnels de santé libéraux. Suite aux versements d’avances individuelles à chaque professionnel qui en avait fait la demande en 2020, la régularisation nationale a été effectuée durant l’été 2021. Elle se solde par une rémunération complémentaire ou par une notification de trop-perçu ouvrant droit à une éventuelle contestation argumentée.
Les DIPA 2 et 4 ouverts sur les périodes d’octobre à décembre 2020 et mars à mai 2021 s’adressaient uniquement aux médecins concernés par les déprogrammations d’interventions en établissement du fait de la réquisition des personnels et équipements lors des pics successifs de contamination à la COVID-19. Les avances versées sur ces 2 phases du dispositif n’ont pas encore donné lieu à régularisation.
À noter que l’évolution du contexte sanitaire et ses impacts sur les déprogrammations d’interventions chirurgicales sur décembre 2021 va donner lieu à l’ouverture d’un DIPA 5 en février 2022.
Enfin, un dernier volet du dispositif d’aide a été ouvert en 2021 destiné aux médecins en situation de remplacement en 2019/2020 et impactés par une perte d’activité pendant la période du premier confinement.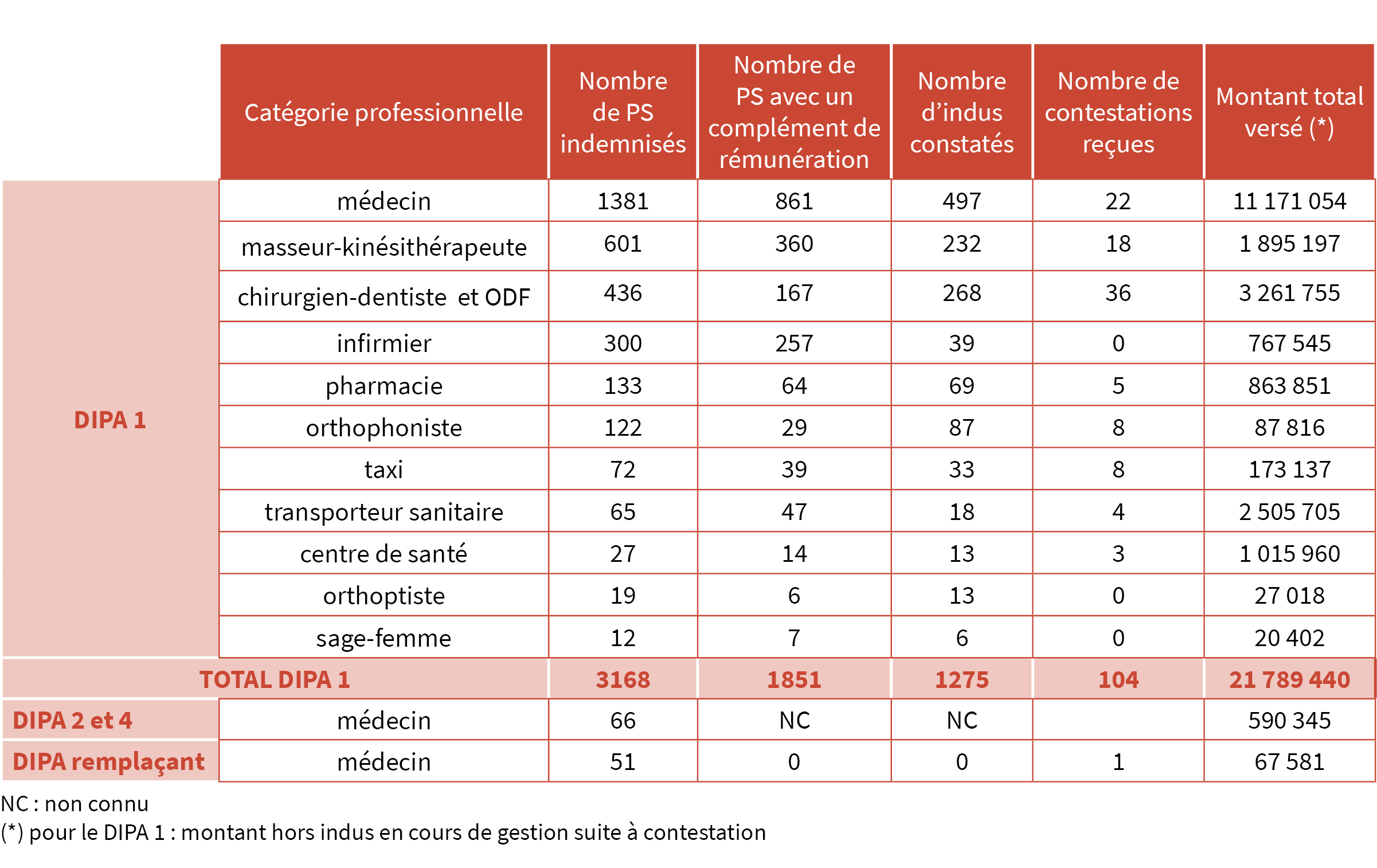
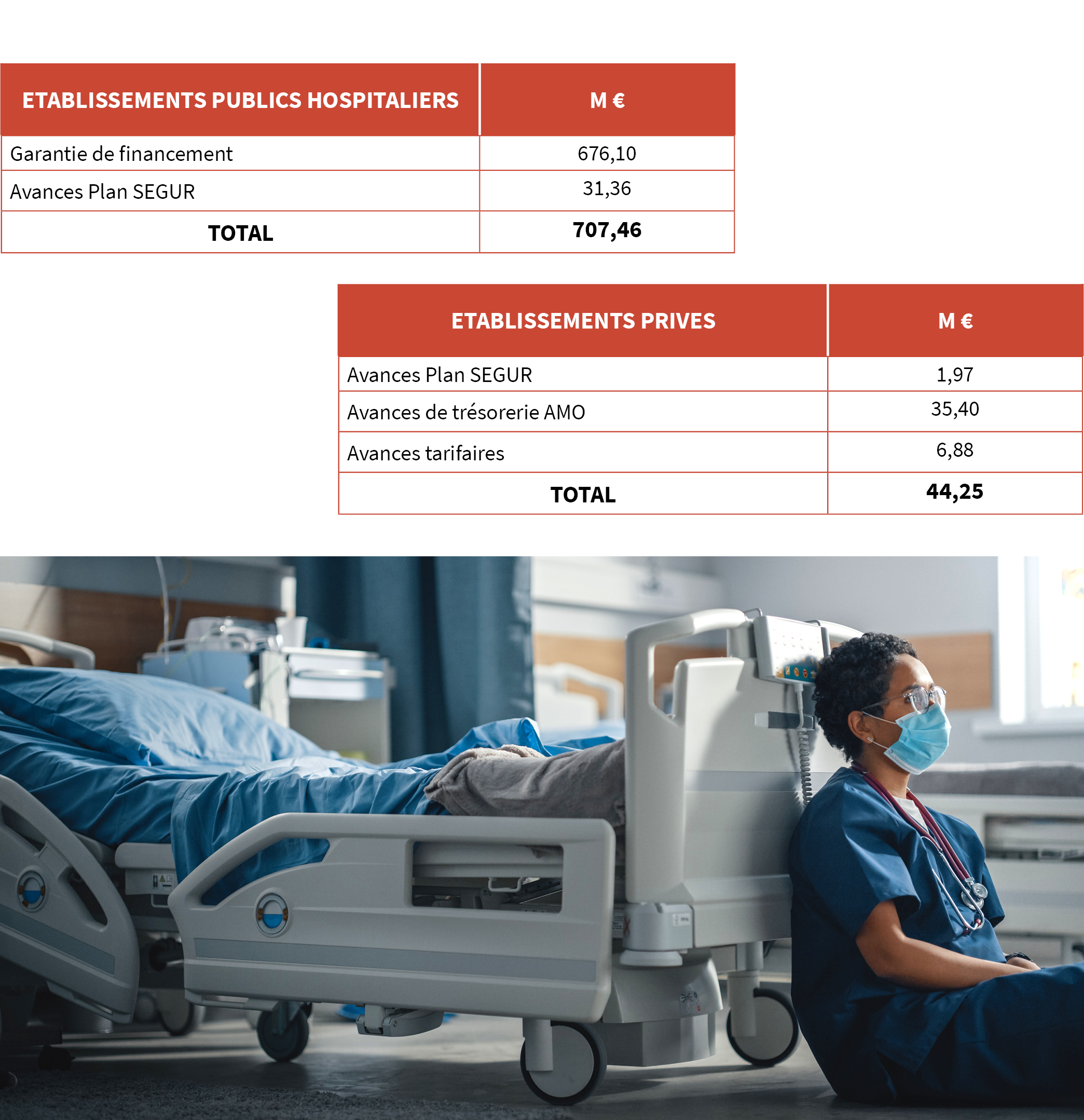
SOUTIEN AUX ÉTABLISSEMENTS
En 2021, les principales mesures de soutien aux établissements mises en place en 2020, se sont poursuivies :
- Garantie de financement pour les établissements publics et privés permettant de maintenir le financement des établissements à la hauteur des dépenses constatées en 2019 et ainsi compenser les pertes de recettes dues aux déprogrammations ;
- Avances de trésorerie, sur les parts obligatoires et complémentaires permettant de couvrir les retards de facturations ;
- Prise en charge des surcoûts liés au COVID ;
- Prise en charge des dépistages collectifs en établissements médico-sociaux ;
- Prise en charge des rémunérations et majorations des personnels des établissements hospitaliers réquisitionnés pour venir en soutien des DROM ;
- Prise en charge des transports et hébergements des accompagnants des patients hospitalisés en dehors de leur région ;
- Prise en charge des rémunérations spécifiques (vacations et astreintes) des médecins libéraux mobilisés dans les unités COVID et réanimation des établissements privés ;
- Prise en charge des admissions temporaires en EHPAD en sortie d’hospitalisation COVID.
Youtube est désactivé. Autorisez le dépôt de cookies pour accéder au contenu






